
Keimzelltumore des ZNS
Definition, Entstehung und Häufigkeit von Keimzelltumoren
Was sind Keimzelltumore?
Als Keimzelltumor (wie z.B. ein Teratom, Chorionkarzinom oder auch ein Germinom) wird eine Gruppe von sehr unterschiedlichen (heterogenen) Tumoren bezeichnet, die aus den Keimzellen entstehen. Keimzellen sind noch nicht vollständig entwickelt (unreif), so dass aus ihnen sämtliche Zellformen des Körpers hervorgehen können. Die unterschiedlichen Tumorarten ergeben sich unter anderem aus dem Stadium der Reife, in dem die Zellen entarten.
Keimzelltumoren können sowohl gutartig als auch bösartig (bösartiger Keimzelltumor) sein. Typisch für diese Gruppe solider Tumoren sind außerdem Mischformen aus unterschiedlichen Tumorentitäten. Solche Mischtumoren liegen bei knapp einem Drittel aller Keimzelltumoren vor.
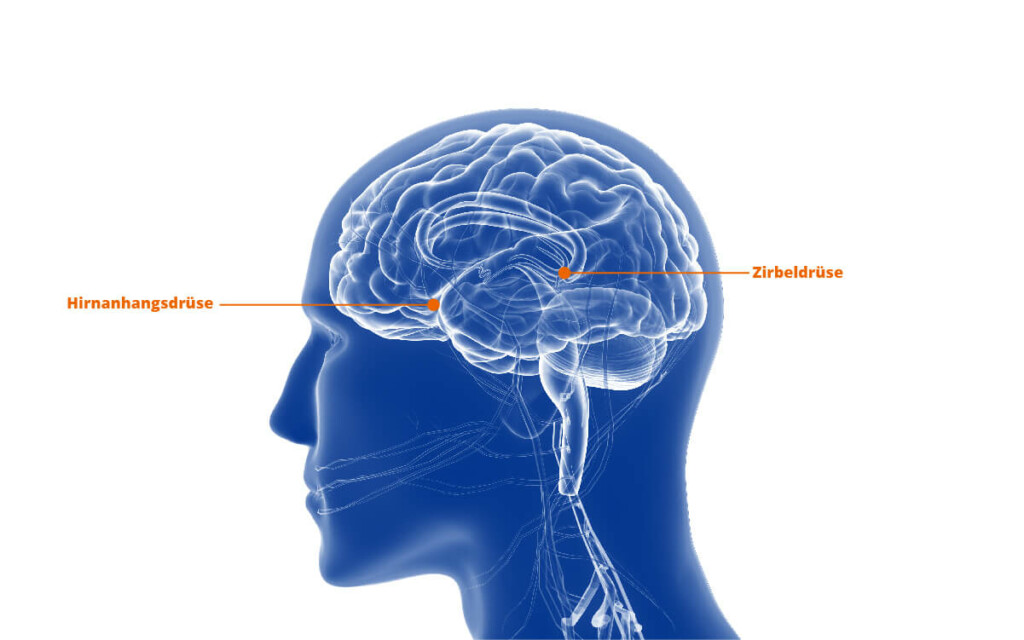
Typische Körperregionen, in denen Keimzelltumore entstehen können, sind das Steißbein, die Hoden, die Eierstöcke und das Zentralnervensystem, also ein Keimzelltumor im Gehirn und Rückenmark. Man unterscheidet daher grundsätzlich zwischen extrakraniellen und intrakraniellen Keimzelltumoren, also Tumoren außerhalb und innerhalb des Schädels. ZNS-Keimzelltumore sind Hirntumore und werden überwiegend im Bereich der Pinealis (Zirbeldrüse) und/oder in der Hypophysen-/Suprasellar-Region (Hirnanhangdrüse) diagnostiziert.


Kontakt
Sie möchten sich über die Möglichkeiten der Protonentherapie am WPE informieren, oder direkt einen Termin vereinbaren?
Telefon: 0201 723 6600
WHO-Klassifikation von intrakraniellen Keimzelltumoren
Die Weltgesundheitsorganisation (WHO) unterscheidet bei ZNS-Keimzelltumoren ausgehend von der Tumorentität mit der höchsten Bösartigkeit zwischen
- Chorionkarzinom,
- embryonales Karzinom,
- Dottersacktumor,
- Germinom,
- Teratom (immatur/unreif und matur/reif)
Podcast PrO-Ton
Die Podcast-Reihe zur Protonentherapie am WPE soll Zuhörenden unser Zentrum und unsere Therapie auf persönlichere Weise näher bringen.
Klinische Unterscheidung: Germinom und Non-Germinom
Klinisch wird bei einem Keimzelltumor des Zentralnervensystems (ZNS) zwischen einem Germinom und einem nicht-germinomatösen Keimzelltumor (Non-Germinom) getrennt. Ein Germinom zählt mit beinahe 60 Prozent zu einem der häufigsten intrakraniellen Keimzelltumoren. Typisch für diese Gruppe ist das häufig parallele (bifokale) Auftreten von Tumoren an der Zirbeldrüse und in der Suprasellar-Region.
Embryonale Karzinome, Dottersacktumore, Chorionkarzinome, Teratome sowie die Gruppe der Mischtumoren gehören zu den Non-Germinomen.
Was sind die Ursachen eines Keimzelltumors des ZNS?
Warum es während der Entwicklung (Ausdifferenzierung) der unreifen Keimzellen zu Veränderungen kommt, ist wissenschaftlich noch nicht geklärt. Die Leitlinie zur Behandlung von ZNS-Keimzelltumoren weist jedoch darauf hin, dass in Asien deutlich mehr Menschen an einem Keimzelltumor des Zentralnervensystems erkranken als in Europa oder Nordamerika. Deshalb liegt die Vermutung nahe, dass eine genetische Veränderung ein Faktor bei der Entstehung dieser Krebserkrankung sein könnte.
Wie häufig sind intrakranielle Keimzelltumore?
ZNS-Keimzelltumoren gehören grundsätzlich zu den seltenen Krebserkrankungen, betroffen sind vor allem Kinder und Jugendliche. Ein Keimzelltumor kann aber auch bei Frauen und Männern im erwachsenen Alter auftreten. Laut Angaben des Deutschen Kinderkrebsregisters machen Keimzelltumore generell ungefähr drei Prozent aller Krebsdiagnosen bis zum Alter von 15 Jahren aus. Davon kommt etwa ein Fünftel der Keimzelltumore im Zentralnervensystem (Keimzelltumor Gehirn oder Rückenmark) vor. Da es sich um eine Erkrankung handelt, die aus noch unreifen Keimzellen hervorgeht, werden Keimzelltumoren am häufigsten in der Gruppe der Kleinkinder bis zu einem Jahr festgestellt (ca. 38 Prozent). Intrakranielle Keimzelltumore treten am häufigsten bei Patienten zwischen 10-14 Jahren auf. Die häufigsten ZNS-Keimzelltumore sind Germinome, Teratome und gemischte Keimzelltumore. Seltener sind Dottersacktumore, Chorionkarzinome und embryonale Karzinome.
Die Risikogruppen unterscheiden sich abhängig von der jeweiligen Art des Tumors. Die Leitlinie für Keimzelltumore des Zentralnervensystems attestiert beispielsweise Jungen zwischen dem zehnten und 15. Lebensjahr ein höheres Risiko für die Erkrankung an einem Germinom oder Chorionkarzinom. Ein Teratom wird dagegen häufiger bei Patientinnen und Patienten unter zehn Jahren diagnostiziert. Embryonale Karzinome, Dottersacktumore sowie bestimmte Mischtumoren sind dagegen typisch für Jugendliche zwischen 14 und 17 Jahren.
Kann ein Keimzelltumor Metastasen bilden?
Bei bösartigen Keimzelltumoren des ZNS besteht die Gefahr, dass die Tumoren streuen. Eine Metastasierung erfolgt zumeist innerhalb des ZNS/Liquorraumes (Gehirn/Rückenmark). Bei etwa einem Fünftel aller Patientinnen und Patienten mit nicht-germinomatösen Keimzelltumoren (also Embryonale Karzinome, Dottersacktumore, Chorionkarzinome, Teratome sowie die Gruppe der Mischtumoren) finden sich zum Zeitpunkt der Diagnose bereits Tochtergeschwulste in anderen Körperregionen. Bei Germinomen ist das mit rund 15 Prozent etwas seltener der Fall.
Intrakranieller Keimzelltumor Symptome
Keimzelltumore des Zentralnervensystems entstehen in Gehirn und Rückenmark. Wucherungen in dieser Region haben häufig einen erhöhten Hirndruck zur Folge, weil die Hirn- und Rückenmarksflüssigkeit (Liquor) nicht richtig zirkulieren bzw. aufgrund des Tumors nicht abfließen kann. Dieses Problem tritt oft auf, wenn der Tumor in der Region der Zirbeldrüse (Pinealis) liegt.
Erste Anzeichen für einen erhöhten Druck auf das Gehirn können sein:
- starke Kopfschmerzen,
- Übelkeit/Erbrechen (Nüchternerbrechen),
- Müdigkeit,
- Reizbarkeit,
- Bewusstseins- und/oder Sehstörungen (Doppelbilder) sowie
- Krampfanfälle.
Im weiteren Verlauf kann sich außerdem ein Hydrozephalus („Wasserkopf“) bilden, der durch den aufgestauten Liquor oder durch den Tumor selbst verursacht wird.
Je nach konkreter Lokalisation des Hirntumors sind weitere Symptome möglich. Darunter vor allem:
- Sehstörungen/Gesichtsfeldeinschränkungen (durch Beeinträchtigung der Sehbahn)
- Störungen des Schlaf-Wach-Rhythmus, da die Produktion von Melanin in der Zirbeldrüse beeinträchtig wird, sowie
- endokrinologische Störungen (bei suprasellärer Lage des Keimzelltumors) wie beispielsweise Diabetes insipidus, Wachstumsverzögerung
Hormonstörungen wie eine vorzeitige Pubertät (Pubertas praecox) oder eine Überproduktion männlicher Geschlechtshormone auch bei Mädchen sind seltener.
Wie wird ein Keimzelltumor des zentralen Nervensystems diagnostiziert?
Die Diagnostik von intrakraniellen Keimzelltumoren ist aufwendig und kompliziert, gerade dann, wenn es darum geht, die einzelnen „Bestandteile“ eines Mischtumors zu klassifizieren. Für eine gesicherte Diagnose ist also unbedingt interdisziplinäre medizinische Expertise notwendig. Das heißt: Es müssen Expertinnen und Experten unterschiedlicher Fachrichtungen und Spezialisten für diese Art der Krebserkrankung mit einbezogen werden.
Um die jeweils optimale Behandlungsmethode zu finden, ist es notwendig, genau zu bestimmen, um welche Art von Tumor es sich handelt und ob eine benigne (gutartige) oder maligne (bösartige) Form vorliegt. Auch ist es wichtig, herauszufinden, wie weit die Krebserkrankung bereits fortgeschritten ist (Staging). Nur auf diese Weise kann die jeweils optimale Therapiemethode ermittelt werden.
Zum Einsatz kommen deshalb unter anderem bildgebende Verfahren wie
- Ultraschall,
- Computertomografie (CT) und
- Magnetresonanztomografie (MRT) (vom Kopf und WS).
Zudem ist häufig eine Gewebeentnahme (Biopsie) notwendig, die im Rahmen einer Operation erfolgt. Über eine feingewebliche (histologische) Untersuchung des Tumorgewebes können Expertinnen und Experten dann feststellen, um welche Art von Tumor es sich handelt. In reifen Teratomen finden sich zum Beispiel weitgehend entwickelte Anteile von Bindegewebe, Muskulatur, Knorpel oder Knochen; in unreifen Varianten liegen noch nicht vollständig differenzierte Gewebeanteile vor. In mehr als der Hälfte der Fälle liegt ein Germinom vor, das ggf. auch Anteile eines Teratoms enthalten kann. Gemischte Keimzelltumoren des ZNS wiederum setzen sich aus verschiedenen Keimzelltumorentitäten zusammen, (Teratomen, Dottersacktumoren, Chorionkarzinomen, Germinomen oder embryonalen Karzinomen). Die jeweilige Zusammensetzung ist entscheidend, um die bestmögliche Therapie festzulegen, die sich immer am „bösartigsten“ Anteil des Tumors orientiert.
Zur weiteren Differenzialdiagnose des Tumors gehören zudem eine Untersuchung des Blutes sowie der Hirn- und Rückenmarksflüssigkeit (Liquor). Finden sich dort bestimmte Stoffe wie das Alpha-1-Fetoprotein (AFP) oder Humanes Choriongonadotropin (HCG), kann das auf einen oft hochgradig bösartigen nicht-germinomatösen Keimzelltumor hinweisen (Tumormarker). Die Entnahme des Liquors erfolgt meist über eine so genannte Lumbalpunktion im Bereich der Lendenwirbel. Zudem wird untersucht, ob im Liquor Tumorzellen nachweisbar sind, was einer Ausbreitung/Metastasierung des Tumors entsprechen würde.

Ihr Kind hat einen ZNS-Keimzelltumor und Sie suchen nach der passenden Therapie?
Wenn Ihr Kind an einem Keimzelltumor des ZNS erkrankt ist und Sie auf der Suche nach einer geeigneten Therapie sind: Nehmen Sie mit unserem Case-Management Kontakt auf. Gemeinsam klären wir, ob eine Strahlentherapie mit Protonen in Frage kommt.
Case Management: 0201 723 6600 oder wpe@uk-essen.de
Behandlung von Keimzelltumoren des Zentralnervensystems
Die jeweils bestmögliche Therapie bei intrakraniellen Keimzelltumoren setzt eine entsprechende Expertise für seltene Krebserkrankungen beim behandelnden Team voraus. In diesem Team arbeiten idealerweise Expertinnen und Experten unterschiedlicher Fachrichtungen zusammen.
Grundsätzlich gilt: Die Festlegung auf ein bestimmtes Therapieverfahren zur Behandlung von ZNS-Keimzelltumoren ist immer eine Einzelfallentscheidung und hängt von unterschiedlichen Faktoren ab. So ist es zum Beispiel wichtig, dass im Vorfeld die biologische Aggressivität des Tumors bestimmt wird (Grading): Handelt es sich um eine benigne oder maligne Art? Außerdem muss das konkrete Stadium der Erkrankung ermittelt werden (Staging): Wie groß ist der Tumor, hat er bereits gestreut? Erst wenn diese Fragen geklärt sind, erfolgt die Auswahl der entsprechenden Therapie und zwar gemeinsam mit den jeweiligen Patientinnen und Patienten. Deren Alter und individueller Gesundheitszustand haben ebenfalls entscheidenden Einfluss auf die Therapieoptionen.
Links zu Quellen zum Weiterlesen
Gibt es Leitlinienbehandlungen für ZNS-Keimzelltumoren?
Erkrankte Kinder und Jugendliche werden in Deutschland nach der derzeit gültigen Leitlinie der Gesellschaft für Pädiatrische Onkologie und Hämatologie (GPOH) behandelt, die unter Beteiligung unter anderem von Experten und Expertinnen aus dem Bereichen Neuroradiologie, Radioonkologie und Neuroanatomie erarbeitet wurde. Die Leitlinie greift insbesondere die Empfehlungen der internationalen Therapieoptimierungsstudie SIOP-CNS-GCT II (2011-2020) der Fachgesellschaft Société Internationale d´Oncologie Pédiatrique (SIOP) auf.
Wo können Keimzelltumoren des ZNS am besten behandelt werden?
Für die bestmöglichen Keimzelltumor Überlebenschancen sollte die Behandlung in einem speziellen onkologischen Zentrum erfolgen, das verschiedene Fachdisziplinen miteinander vereint und sich auch auf die Krebstherapie von Kindern und Jugendlichen spezialisiert hat. Universitätskliniken mit eigener Kinderonkologie stellen hier eine gute Anlaufstelle dar.
Behandlungsoptionen bei ZNS-Keimzelltumoren: Strahlentherapie als wichtiger Baustein
Neben der Chemotherapie ist die Strahlentherapie ein wichtiger Baustein im Therapiekonzept bei ZNS-Keimzelltumoren. Ein Germinom beispielsweise ist besonders Chemo- und strahlenempfindlich (radiosensitiv) und hat daher in der Gruppe der malignen ZNS-Keimzelltumoren die günstigste Prognose.
Bei Non-Germinomen kommt in der Regel eine kombinierte Radio-Chemotherapie zum Einsatz, bei der beide Komponenten höher dosiert werden müssen. Ein Teratom allerdings reagiert weniger empfindlich auf Strahlen oder die Zytostatika einer Chemotherapie. Da ZNS-Teratome zudem häufig bei Neugeborenen oder Säuglingen auftreten, ist in diesen Fällen meist ein chirurgischer Eingriff das Mittel der Wahl, bei dem versucht wird, den Tumor möglichst komplett zu entfernen.
Fast immer ist eine Kombination aus diesen drei Verfahren notwendig. So folgt bei Germinomen und Non-Germinomen (Embryonale Karzinome, Dottersacktumore, Chorionkarzinome, Teratome sowie die Gruppe der Mischtumore) nach der Diagnose und ggf. einer initialen Biopsie/Tumorreduktion eine spezifische Chemotherapie mit ggf. anschließender Resttumorentfernung. Daran schließt sich dann eine strahlentherapeutische Behandlung an. (Ausnahmen: bereits zu Beginn metastasierte Germinome werden zumeist nur bestrahlt und reine Teratome nach Möglichkeit komplett operativ entfernt).
Eine besondere Herausforderung für die Expertinnen und Experten sind die Mischformen, in denen unterschiedliche Tumorentitäten aufeinandertreffen. Da sich die einzelnen Tumorarten in ihrer Prognose und im Ansprechen auf Behandlungsmöglichkeiten unterscheiden – das heißt, nicht alle Tumoren reagieren auf die gleiche Methode gleich gut oder schlecht – ist es besonders wichtig, diese Komponenten zu entschlüsseln. Prinzipiell richtet sich bei gemischten Keimzelltumoren die Behandlungsempfehlung immer nach dem jeweils bösartigsten Tumoranteil.
Die Leitlinie empfiehlt mit Blick auf mögliche Langzeitfolgen eine Strahlentherapie erst ab einem Alter von drei Jahren, was aufgrund der Altersverteilung der Tumore zumeist nicht problematisch ist. In jedem Fall sollten besonders präzise (hochkonformale) Bestrahlungstechniken zum Einsatz kommen, um das in Entwicklung befindliche Gehirn so wenig wie möglich zu belasten. Eine vielversprechende Methode ist hier die Protonentherapie, die – bei gleicher Effizienz – schonender ist als eine herkömmliche Bestrahlung mit Photonen.
Studien des WPE
Das WPE beteiligt sich aktiv an der Forschung zu Keimzelltumoren des Zentralnervensystems, beispielsweise über die Teilnahme an der internationalen Studie SIOP-CNS-GCT II. Diese Therapieoptimierungsstudie wurde 2011 von der Fachgesellschaft Société Internationale d´Oncologie Pédiatrique (SIOP) initiiert und 2020 geschlossen. Die Ergebnisse werden derzeit ausgewertet. Über die Teilnahme an internationalen Studien und Registern arbeitet das WPE kontinuierlich an der Optimierung der Protonentherapie für die Behandlung von Patientinnen und Patienten mit Hirntumoren und anderen Krebserkrankungen. Um die Forschungsarbeit bestmöglich zu koordinieren, hat das Westdeutsche Protonentherapiezentrum Essen ein eigenes Studienbüro etabliert.
Radio-Chemotherapie bei Kindern
Ist bei Ihrem Kind eine Kombination aus Strahlentherapie und Chemotherapie (Radio-Chemotherapie) angezeigt, kann diese in Zusammenarbeit mit Ihrem Heimatkrankenhaus stattfinden, wenn die Entfernung nicht zu groß ist. Ansonsten erfolgt die Begleittherapie über das Team der Kinderonkologie der der Universitätsmedizin Essen (Kinderklinik III).
Schonend, nebenwirkungsarm und effizient: Protonentherapie von Keimzelltumoren des ZNS
Bei der Bestrahlung von Tumoren des Zentralnervensystems (ZNS) und vor allem in der Strahlentherapie von kindlichen Tumoren hat sich die Protonentherapie in den vergangenen Jahren als moderne und besonders schonende Verfahrensalternative etabliert. Denn im Vergleich zur konventionellen Photonentherapie hat eine Bestrahlung mit Protonen einen bedeutenden Vorteil: Sie lässt sich millimetergenau auf das erkrankte Gewebe ausrichten.
Man spricht bei der Protonentherapie deshalb auch von einer hochkonformalen Therapie. Konformal bedeutet, dass die Bestrahlung die (unregelmäßigen) Strukturen des Tumors so exakt wie möglich aufgreift und das Bestrahlungsfeld so aufgebaut und ausgerichtet ist, dass das um den Tumor liegende gesunde Gewebe bestmöglich geschont wird.
Das ist insbesondere bei der Therapie von Hirntumoren sehr wichtig. Denn im Kopf- und Schädelbasis-Bereich finden sich gleich mehrere heikle Risikostrukturen, die gerade bei sehr jungen Kindern besonders strahlenempfindlich sind. Durch die Zielgenauigkeit der Protonen reduziert sich die Strahlenbelastung von Gehirn-, Rückenmark-, Hör- oder Sehstrukturen jedoch auf ein absolutes Minimum. Denn Protonen geben den Hauptteil der Strahlendosis erst unmittelbar im Tumor selbst ab. Zugleich sinkt das grundsätzliche Risiko für potenzielle Nebenwirkungen und Spätfolgen wie beispielsweise Zweittumoren. Vor allem also, wenn wie bei manchen ZNS-Keimzelltumoren höhere Strahlendosen notwendig sind, um den Tumor zu zerstören oder aufgrund der Lokalisation der Keimzelltumoren im Gehirn, sind die physikalischen Eigenschaften der Protonen also von großem Vorteil. Patientinnen und Patienten profitieren in diesen Fällen langfristig von mehr Lebensqualität.

Kompetenz in der Behandlung krebserkrankter Kinder
Die Protonenbestrahlung von Patientinnen und Patienten im Kindes- und Jugendalter ist einer der ausgewiesenen Schwerpunkte des WPE. Durch Zuweisungen aus ganz Deutschland, Europa und darüber hinaus behandeln wir jährlich bis zu ca. 300 Kinder und Jugendliche im Alter von bis zu 18 Jahren, über die Hälfte unserer jungen Patientinnen und Patienten ist unter sieben Jahre alt ist.
Kann die Protonentherapie mit anderen Behandlungsmethoden kombiniert werden?
Die Protonentherapie kann ebenso wie eine konventionelle Bestrahlung mit Photonen mit anderen Therapiemöglichkeiten kombiniert werden – beispielsweise mit einer Chemotherapie (Radio-Chemotherapie) und natürlich auch im Vorfeld (neoadjuvant) oder im Nachgang (adjuvant) zu einem chirurgischen Eingriff.
Welche Nebenwirkungen hat die Protonentherapie von Keimzelltumoren des ZNS?
Eine Bestrahlung ist mit Nebenwirkungen verbunden, ganz gleich, ob konventionell mit Photonen oder mit Protonen bestrahlt wird. Bei der Strahlentherapie handelt es sich jedoch um eine lokale Therapiemaßnahme, die ihre Wirkung nicht im gesamten Körper, sondern nur in der vorab definierten Region um den Tumor entfaltet. Daher treten mögliche Begleiterscheinungen auch meist nur in diesen Regionen auf. In der Regel bessern sich die akuten Symptome wenige Wochen nach der Bestrahlung. Zudem fallen die Nebenwirkungen bei einer Protonentherapie aufgrund der Zielgenauigkeit, mit der die Tumorregion bestrahlt wird, zumeist geringer aus als bei einer herkömmlichen Strahlentherapie.
Unter anderem sind folgende akute Nebenwirkungen möglich:
- Reizerscheinungen der bestrahlten Haut,
- Haarausfall (bei einer Bestrahlung des Kopfes),
- Müdigkeit,
- Kopfschmerzen
selten Übelkeit und Erbrechen.
Bei Kindern und Jugendlichen kann es infolge einer Strahlentherapie und in Abhängigkeit wo der Tumor sitzt und welche Vortherapien schon erfolgt sind unter Umständen zu Beeinträchtigungen des Hormonhaushaltes, des Körperwachstums, der pubertären Entwicklung, der kognitiven Fähigkeiten/Entwicklung sowie der Funktionen von Nerven, Augen oder Ohren kommen. Gerade diese Spätfolgen sollen mit der punktgenauen Bestrahlung mit Protonen jedoch bestmöglich vermieden werden und treten daher nur selten auf. Das spezifische Risikopotenzial wird mit Ihnen individuell vor der Therapie mit unseren Radioonkologinnen und Radioonkologen besprochen.
Behandlung von Kleinkindern in Narkose
Bei der Bestrahlung mit Protonen müssen die Patientinnen und Patienten unbedingt vollkommen still liegen. Gerade für Kleinkinder ist das eine große Herausforderung. Für eine erfolgversprechende Protonenbehandlung kann es notwendig und sinnvoll sein, Ihr Kind während der Planung und eigentlichen Therapie zu sedieren. Diese Sedierungen führen am WPE ausschließlich Anästhesisten und Anästhesistinnen durch, die die nötige Erfahrung bei der Behandlung von krebskranken Kindern besitzen. Weitere Informationen zum Thema Anästhesien im WPE finden Sie auf dieser Seite.
Psychosoziale Versorgung
Das psychosoziale Team des WPE unterstützt Sie und Ihre Familie während der Zeit der Strahlentherapie optimal. Das Team übt gemeinsam mit Ihrem Kind spielerisch die Elemente der Behandlungssituation ein und etabliert zudem kleine Belohnungsrituale während der eigentlichen Therapie. So nehmen wir Ihnen und Ihrem Kind mögliche Ängste und machen Ihrem Kind die Behandlung am WPE so angenehm und einfach wie irgend möglich. Mehr zu diesem Konzept erfahren Sie auf dieser Seite.
Protonenbestrahlung am WPE der Universitätsmedizin Essen
Protonenbestrahlung von Keimzelltumoren des ZNS am WPE
Das WPE (Westdeutsches Protonentherapiezentrum Essen) ist eines der führenden Zentren für Protonenbestrahlung in Deutschland. Es ist Teil der Universitätsmedizin Essen und an das Westdeutsche Tumorzentrum Essen (WTZ) angebunden. Das WTZ ist das älteste und zugleich eines der größten Tumorzentren Deutschlands sowie eines von nur 13 anerkannten deutschen Spitzenzentren für Tumorforschung, -diagnostik und -therapie nach dem US-amerikanischen Vorbild eines Comprehensive Cancer Centers (CCC). Es verfügt über eine OnkoZert-Zertifizierung und ist in das Deutsche Konsortium für Translationale Krebsforschung (DKTK) eingebunden.
Welche ZNS-Keimzelltumoren werden am WPE behandelt?
Wir behandeln am Westdeutschen Protonentherapiezentrum Essen regelhaft verschiedene Tumoren des Zentralnervensystems, darunter auch sämtliche Formen der ZNS-Keimzelltumoren (Chorionkarzinom, embryonales Karzinom, Dottersacktumor, Germinom, Teratom).
Warum mit der Protonentherapie am WPE behandeln lassen?
Das WPE ist eines der fortschrittlichsten Protonentherapiezentren der Welt. Wir behandeln Tumoren, die aufgrund ihrer Lage oder des jungen Alters der Patientinnen und Patienten eine möglichst genaue Bestrahlung erfordern. Dies geschieht in fachübergreifender Zusammenarbeit und über die Teilnahme an interdisziplinären Tumorkonferenzen mit den Kliniken der Universitätsmedizin Essen, zum Beispiel gemeinsam mit den Kinderonkologinnen und -onkologen der Kinderklinik III des Universitätsklinikums Essen , einem der größten zertifizierten kinderonkologischen Zentren in Deutschland.
Pencil Beam Scanning – die fortschrittlichste Art der Protonentherapie
Das WPE nutzt die fortschrittlichste Art der Protonentherapie – das Pencil Beam Scanning. Bei dieser Technik bestrahlen wir einen Keimzelltumor im Zentralnervensystem (wie ein Chorionkarzinom, ein embryonales Karzinom, einen Dottersacktumor, ein Germinom, ein Teratom) mit einem bleistiftspitzendünnen Strahl, den wir Punkt für Punkt über den gesamten dreidimensionalen Raum des Tumors steuern. Auf diese Weise bestrahlen wir nahezu ausschließlich das erkrankte Gewebe und schonen die umliegenden Regionen bestmöglich. Des Weiteren nutzen wir weitere Formen der Protonentherapie wie das Uniform-Scanning und Passive Scattering. Damit bieten wir eine Vielzahl an Technologien an, mit denen wir für nahezu jede Situation eine individuelle Protonenstrahlentherapie erarbeiten können, verbunden mit so wenig Nebenwirkungen wie möglich.

Sie haben Fragen zur Protonentherapie bei ZNS-Keimzelltumoren am WPE?
Sprechen Sie uns an. Durch unsere umfangreiche Erfahrung und die enge Abstimmung im interdisziplinären Team bieten wir Ihnen eine individuelle Behandlung auf höchstem internationalem Niveau.
Case Management: 0201 723 6600 oder wpe@uk-essen.de
Wer kann mit der Protonentherapie am WPE behandelt werden?
Am WPE bieten wir Patientinnen und Patienten aus Deutschland und dem Ausland die Möglichkeit einer nebenwirkungsarmen Tumortherapie an. Dies geschieht in Zusammenarbeit mit den Kliniken der Universitätsmedizin Essen und dem Westdeutschen Tumorzentrum (WTZ), also mit allen für die Behandlung notwendigen Fachdisziplinen. Von dieser gebündelten onkologischen Expertise profitieren alle Patientinnen und Patienten des WPE, insbesondere aber jene, deren Heimatklinik weit entfernt ist und die onkologische Kompetenz vor Ort benötigen. So ist beispielsweise eine parallele Chemotherapie am Universitätsklinikum Essen möglich. Grundsätzlich kann diese jedoch auch am Heimatkrankenhaus erfolgen.
Wie sieht der Behandlungsablauf am WPE aus?
Sollten Sie sich für eine Bestrahlung Ihres Keimzelltumors des ZNS mit Protonen am WPE interessieren, stellen Sie oder Ihr behandelnder Arzt bzw. Ihre Ärztin zuallererst eine Therapieanfrage an uns. Unser Case-Management-Team nimmt die Anfrage dann entgegen und steht von da an für Sie als Ansprechperson zur Verfügung. Fragen, die vom Case-Management nicht beantwortet werden können, leitet dieses umgehend an die behandelnden Ärzte und Ärztinnen weiter.Nach der Therapieanfrage ist der Ablauf wie folgt:
Nach der Therapieanfrage geht es wie folgt weiter:
Wenn uns alle relevanten Informationen und Dokumente vorliegen, entscheidet das zuständige ärztliche Team, ob eine Protonenbestrahlung in Ihrem Fall sinnvoll ist. Ihre individuelle Anfrage wird zudem mit den Kolleginnen und Kollegen aus anderen relevanten Fachdisziplinen der Universitätsmedizin Essen und in für die jeweilige Tumorart spezifischen interdisziplinären Onkologie-Tumorboards besprochen – einer Gesprächsrunde aus fachlich versierten Expertinnen und Experten. Gegebenenfalls werden Ihnen im Anschluss auch alternative Behandlungsoptionen empfohlen.
Sollte sich das Expertenteam zur Behandlung Ihres Keimzelltumors des ZNS mit der Protonentherapie entscheiden, beginnt die Therapieplanung. Hierfür laden wir Sie bzw. Ihr Kind und Sie und wenn gewünscht auch einen Angehörigen oder eine Angehörige zu einem Termin ein. In diesem erläutern wir Ihnen ausführlich die Chancen und Risiken der Protonenbestrahlung bei Keimzelltumoren des Zentralnervensystems.
Nach Ihrem Einverständnis zur Protonenbestrahlung beginnen die Vorbereitungen zur eigentlichen Therapie mit folgenden Schritten:
- Anfertigung einer individuellen Lagerungshilfe, damit der Keimzelltumor in jeder Bestrahlungssitzung exakt mit Protonen bestrahlt werden kann.
- Nutzung bildgebender Verfahren, wie beispielsweise CT und gegebenenfalls auch MRT, damit unser ärztliches Team und die Medizinphysiker und Medizinphysikerinnen des WPE die genaue Lage Ihres Tumors und der umliegenden Organe beurteilen und den bestmöglichen Bestrahlungsplan erstellen können.
Nach der Planung und Qualitätssicherung beginnt ein bis zwei Wochen nach Ihrer Erstvorstellung im WPE schließlich die tägliche Protonentherapie. Die Sitzungen finden ambulant statt. Zumeist wird 5-mal in der Woche bestrahlt und das über einen Zeitraum von rund 4-6 Wochen. Die einzelne Strahlenbehandlung dauert dabei meist nicht länger als eine halbe Stunde, wobei die eigentliche Protonenbestrahlung sogar nur wenige Minuten in Anspruch nimmt.

Masken und Menschen
Erfahren Sie, wie unsere MTRs arbeiten und warum eine individuelle Maske für die Bestrahlung erforderlich ist.
Kostenübernahme der Protonentherapie
Mit diversen gesetzlichen Krankenkassen haben wir Verträge zur Übernahme der Kosten einer Protonentherapie bei Keimzelltumoren des Zentralnervensystems geschlossen. Mit anderen und auch mit einigen privaten Krankenkassen haben wir Abläufe zur Kostenübernahme etabliert.
Wir unterstützen alle Patientinnen und Patienten bei der Kostenklärung direkt von Beginn an.
Welche Informationen sind für die Erstvorstellung nötig?
Sollten Sie sich für eine Protonenbestrahlung eines Keimzelltumors des ZNS interessieren, benötigen wir für die Prüfung folgende Dokumente:
- den Histologiebefund,
- radiologische Befunde,
- zusammenfassender Arztbericht,
- OP-Berichte,
- Initiale und aktuelle CT- und MRT-Bilder,
- Pathologiebefunde.
Diese Unterlagen können entweder Sie selbst einreichen oder Ihr behandelnder Arzt oder Ihre Ärztin. Auf Basis der vorliegenden Dokumente entscheiden unsere Radioonkologinnen und -onkologen dann, ob eine Protonentherapie bei Ihnen möglich ist. Sollte dies der Fall sein, benötigen wir zu einem späteren Zeitpunkt wahrscheinlich weitere Dokumente. Gegebenenfalls fordern wir auch weitere Untersuchungen an, um eine optimale Therapieplanung durchzuführen.
Unser Case-Management informiert Sie oder Ihren behandelnden Arzt/Ihre behandelnde Ärztin in jedem Fall rechtzeitig darüber, so dass die Therapie zeitnah beginnen kann.
Kontaktaufnahme
Sie möchten sich über die Protonentherapie eines ZNS-Keimzelltumors am WPE informieren? Oder direkt einen Termin machen? Dann nutzen Sie unsere nachfolgenden Kontaktmöglichkeiten.
Jede neue Kontaktaufnahme erfolgt über unser erfahrenes und engagiertes Case-Management – der Schnittstelle zwischen Ihnen und unserem Team. Es unterstützt Sie bei
- der Zusammenstellung Ihrer Unterlagen,
- bei der Kostenübernahme,
- bei Reise und Unterkunft
und beantwortet alle Ihre aufkommenden Fragen. Es stellt auch den Kontakt zu unseren Strahlentherapeuten und -therapeutinnen her.
Case-Management
E-Mail: wpe@uk-essen.de
Tel: 0201 723 6600
